脳神経内科
脳神経内科専門医と診療検査技師が在籍し即日の検査・説明が可能です。
脳神経内科は脳・脊髄・神経・筋肉の病気をみる内科です。
日本神経学会神経内科専門医である院長が超高齢社会において避けては通れない疾患を始め様々な疾患の神経所見をとり、脳MRI・CT等で精査し、丁寧で正確な診断治療を提供致します。
物忘れ・頭痛・めまい・ふらつき・手足のしびれ、ふるえ、力が入らない、歩行困難等の症状のある時はお越しください。
神経内科専門医・診療放射線技師が在籍し即日の検査が可能です。
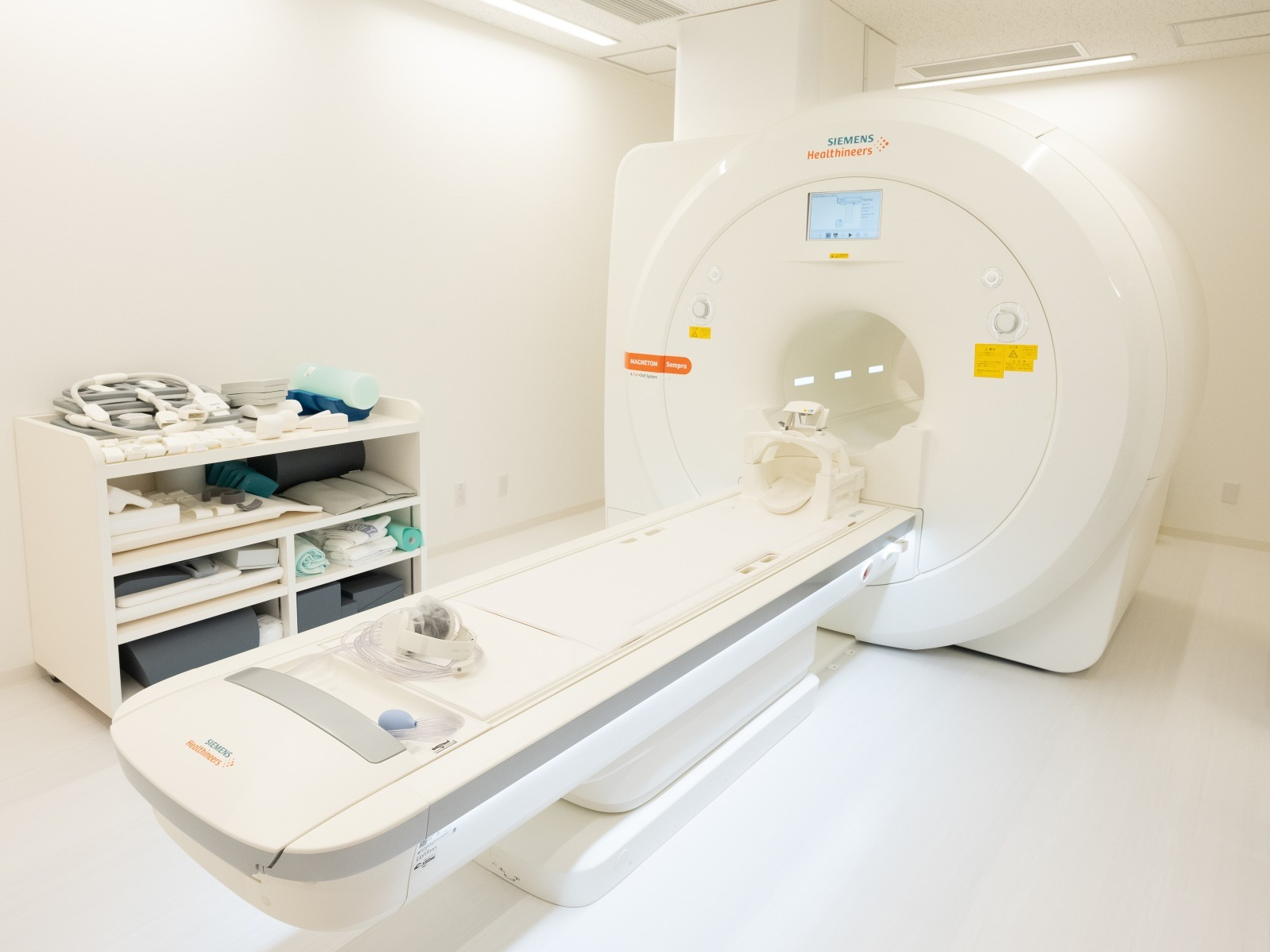
MRI装置「1.5テスラ MAGNETOM Sempra」
(ドイツ シーメンス社製)
検査機器は、従来のものより検査時間が短く音も静かな新型MRIと、被ばく線量を低減しながらも画質の高い新型CTを導入しています。高血圧などの生活習慣病対策や、動脈硬化を防ぐ生活習慣の改善に向けた指導も含めて、早期発見と発症予防に努めています。
脳ドック(CD.読影付き)
ご予約なしで当日の脳ドックが可能です。
脳神経内科専門医と放射線専門医の二重読影を行い、結果報告を郵送いたします。
■脳ドックコース:19,800円(税込み)
予約⇒受付⇒問診⇒検査⇒読影
⇒結果を報告(CD-Rと読影レポート)・郵送
脳卒中も認知症も予防が大切です。
脳卒中や認知症の予防に、脳MRIやMRAで脳や脳血管の状態を把握します。
あわせて原因となる生活習慣の改善を行い、脳神経疾患の予防に力を入れております。
検査終了後、報告書と検査で撮像した数百枚(300〜400枚)の画像を専用ビューアー付きで差し上げます。
WindowsのPCでご覧になれ、後年有効にお使い頂けます。
脳卒中(脳梗塞・脳出血・くも膜下出血)、脳腫瘍や脳の疾患等を最新のMRI機器の技術を駆使し、6種類のシークエンスで検査・診断を行います。
報告書の結果によっては、当クリニックや他医療機関へのご受診をおすすめ致します。
- T1:脳梗塞があった場合の新旧判断等に使用
- T2:MRIの基本的な撮影方法による検査
- FLAIR:過去から現在までのおよその病変を知るために使用
- T2*:脳内の出血を鋭敏に捉える撮影方法
- DWI:細胞内の小分子の動きを画像化し、脳梗塞や感染症等を知るために使用
- MRA:血管を撮影する方法で、脳動脈の狭窄や閉塞、動脈瘤等を発見できる
直接ご来院、またはご希望の方はウェブ又はお電話でご予約下さい。
TEL:048-970-7770
当日予約(30分前まで)も可能です
平日:9時、10時、11時、15時、16時、17時、18時
土曜・日曜:9時、10時、11時
ご予約の10分前にはご来院ください。
【注意事項】
- カラーコンタクトレンズ・お化粧(アイメイク)はできるだけお控えください。
パーキンソン病について
パーキンソン病は、①安静時の手足のふるえ、②手足の筋肉のこわばり、③身体の動きが遅くなる、④倒れやすくなる、これらを4大症状とする脳の病気です。英国のジェームズ・パーキンソン医師が1817年に初めて報告した病気で、報告者の名にちなんでパーキンソン病と呼ばれるようになりました。主に50歳以降に発症し、ゆっくりと進行します。通常は遺伝することはありません。脳の黒質(こくしつ)という部分の神経細胞が変化・減少し、そこで作られるドパミンという物質が不足することが原因です。
ドパミンという物質には、姿勢を保ったり運動の速さを調節したりする働きがあります。なぜ黒質の神経細胞が変化・減少するかはまだわかっていませんし、予防法もありません。ただ、薬でドパミンを補充することにより治療が可能で、適切な治療を受けると寿命は健常人と変わらないといわれています。治療を受けながら就労している方、スポーツを楽しんでいる方も数多くいます。しかし、適切な治療を受けないと早期に歩行困難や寝たきりになるので早期発見がとても大切です。
有病率は約1000人に1人の割合で越谷市には300人余りの患者さんがいる計算になります(これは関節リウマチや狭心症と同程度です)。また、70歳以上に限ると約100人に1人という頻度の高い病気です。ボクシングのモハメド・アリやハリウッド俳優のマイケル・J・フォックスもパーキンソン病であることを告白しています。診断は病歴、症状、神経内科的診察、ドパミンの効き目、脳の画像診断などを参考に総合的に行われます。パーキンソン症候群というパーキンソン病と似て非なる病気との鑑別が難しい場合もありますが、MIBG心筋シンチグラフィーという画像診断の検査の登場でかなりわかるようになりました。
パーキンソン病は決して珍しくない病気で、50歳以上の方はどなたでもかかる可能性があります。心配な方は早めに神経内科を受診してください。また、現在治療中の患者さんは前向きに治療に専念されるようお願いいたします。
脳卒中について
脳の病気は症状が現れずに進行し、突然発症してばたりと倒れます。
そして、重い後遺症を残すことから要介護の最大の原因です。
がん、心疾患、老衰に続き、日本人の死因の第4位は脳卒中です。
脳卒中とは、脳の血管がつまったり(脳梗塞)、破れたり(脳出血、くも膜下出血)することにより、その先の細胞まで栄養が届かず、細胞が死んでしまう病気です。
もし命が助かった場合でも、言語障害や片麻痺で歩行困難等の重い後遺症が残る場合があります。
脳卒中の6割は脳梗塞ですが、予防できる病気になりました。
血管が一時的につまったことにより、めまい、半身のしびれ、麻痺、ものが二重に見える、言葉が出てこなくなる等の前ぶれが起きていても気付かない時もあります。発症してから後遺症が残るより未然に見つけて治療できるようにしたいものです。
脳卒中の可能性の高い方は、高血圧・糖尿病・高脂血症等の生活習慣病や生活習慣と関わりが深いです。
定期的な健診を受けて、発症を未然に防ぎ早期に発見することで、外科手術でなく、内科的な治療を行えます。
認知症について
■認知症の主な検査
長谷川式簡易知能評価スケールで簡易認知機能検査、頭部CT・MRI等の画像検査が最初によく行われます。
簡易認知機能検査はおのおの10分ぐらいで認知機能低下の有無を大まかに評価します。画像検査では脳萎縮の有無やその部位、動脈硬化性変化や脳卒中の跡があるかをみます。加齢により軽度の動脈硬化性変化は健常者でも生じますので、軽度の異常があったからといって過度に心配する必要はありませんが、年齢不相応な場合はさらに検査を追加することもあります。
高齢社会で認知症は年々増加しています。
認知症とは、何らかの原因により判断や記憶の脳機能が低下して日常生活や社会生活に支障をきたすことです。
認知症の原因の2/3はアルツハイマー型であり、進行した認知症の段階では治療が無効ですので、経度認知障害以前の段階で適切な診断をし診療方針をたて認知症を予防する必要があります。
その他に、血管性認知症やレビー小体型認知症などいくつかのタイプがあります。
当クリニックでは、日本神経学会認定 神経内科専門医が神経所見をとり、鑑別し診断・治療します。
アルツハイマー病の予防
世界一の高齢社会である日本では認知症は深刻な社会問題となっています。65歳以上の高齢者の認知症は推計462万人に達し65歳以上の高齢者の15%がすでに認知症ということになります。認知症の原因には脳の変性、脳血管障害、外傷、感染症、腫瘍、ホルモンやビタミンの不足、遺伝子異常などがあります。その中で最も多いのが脳が消えていく病気と称されるアルツハイマー病です。
アルツハイマー病患者では40代頃脳にアミロイドβ蛋白という神経細胞に毒性のある異常な蛋白質がたまり始め、緩徐ですが確実に増えます。このため50代頃になると大脳の神経細胞が無症状のうちに死滅していきます。そして60代頃認知症を発症し70代頃衰弱し人生を終えるという経過をとります。発症後は家族や社会に多大な負担がかかることは周知のとおりです。これまで世界中で猛烈な勢いで研究がすすめられてきましたが現在のところアルツハイマー病には進行を遅らせる薬はありますが治したり予防したりする薬はありません。唯一運動だけがアルツハイマー病の予防や認知症状の改善に有効と医学的に証明されていますが、その効果は十分なものではありません。
最近疫学的な研究により機序は不明ですが中年期に高血圧、高血糖、脂質異常といった生活習慣病があるとアルツハイマー病にとてもなりやすいということが解明されました。また魚や野菜中心のバランスのとれた食事と赤ワインのポリフェノールを摂取する地中海式ダイエットをしている人はアルツハイマー病になりにくいとも知られています。
脳卒中や心筋梗塞は生活習慣病の改善が予防につながります。アルツハイマー病もアミロイドβ蛋白がたまり始める中高年期の無症状のうちに高血圧症、糖尿病、脂質異常症といった生活習慣病を食事、運動、薬などでうまくコントロールすれば予防したり発症を遅らせたりできる可能性がとても高いと考えられるようになってきています。毎日の生活の中のちょっとした心掛けが健康長寿につながるかもしれません。
頭痛
頭痛はありふれた症状であり、救急医療においても頻繁に遭遇します。
頭痛は頭蓋内外の器質的疾患が原因でもある症候性頭痛と、器質的疾患がなく頭部組織の機能性変化が原因である機能性頭痛との2つに大別されます。
頻度は症候性頭痛より機能性頭痛が圧倒的に多く、日本人の30%が機能性頭痛で悩んでいるとのいわれています。
機能性頭痛の多くは緊急性のない良性の頭痛であるが、症候性頭痛のなかには放置すると致命的になったり、重大な合併症を引き起こす可能性のある悪性の頭痛があります。最も大切なのは細かい鑑別診断ではなく悪性の頭痛を見逃さないことです。
一般に
- これまで経験したことがないような強い頭痛
- 進行性に増悪する頭痛
- 急性・亜急性の頭痛
- 進行性に増悪する頭痛
- 発熱・悪心・嘔吐を伴う頭痛
- 意識障害を伴う頭痛
- 神経症状を伴う頭痛
頭痛の分類
機能性頭痛
- 緊張型頭痛
機能性頭痛では緊張型頭痛の頻度が最も高いです。最も頻度が高い頭痛。肉体的、精神的なさまざまな原因により筋肉が過剰な収縮を起こして生じます。
後頭部を中心とする均一かつ両側性の頭痛で毎日持続し、高頻度に肩こりを伴います。
- 片頭痛
前兆を伴うものと伴わないものがあります。
前兆は視覚性のものが多いです。
頭痛は片側性、拍動性のことが多く、激しい頭痛により日常生活動作に支障をきたすことも多いです。
発症機序として、血管の異常反応性、神経細胞の活動の変化、三叉神経の関与などが唱えられています。
セロトニンの関与が注目され、セロトニン受容体作動薬が有効です。
- 群発頭痛
男性に多く、機能性頭痛のなかで最も痛みが強く、頻度は片頭痛の10分の1以下です。
激しい頭痛発作が連日ほぼ決まった時間帯に30分~2時間程度持続し、その群発期間は2~8週間くらいです。
群発は年に1回のことが多く、原因は不明です。
悪性の頭痛
- くも膜下出血
脳表の動脈が破綻して出血を起こす疾患で、人口10万人あたり年間20人程度の発症率です。
ほとんんどが脳動脈瘤破裂によるが、動静脈奇形やモヤモヤ病も原因となります。
非常に致死率が高いが、出血量が少なければ早期診断と適切な治療により、社会復帰できる症例が多いため、決して見逃してはいけない疾患です。
軽傷の場合、まれにCT上描出されないことがあり、その際は腰椎穿刺により確定します。
40~50歳代で、急激に発症する激しい頭痛や嘔吐がみられたら、くも膜下出血を必ず考えなければなりません。
全く健康な人がくも膜下出血の不幸に襲われることも少なくありません。
くも膜下出血後に急激に死に至る例は15%に達すると言われており、心筋梗塞とともに突然死の2大原因です。
重症の出血がなくても急激に呼吸停止や心肺停止をきたすことがあり、慎重な対応を要します。
- 無症状に経過した脳腫瘍
- 脳腫瘍の急性増悪
- 大脳・小脳・脳幹の出血
- 劇症の髄膜炎・脳炎
- 硬膜下血腫・硬膜外血腫
≫慢性硬膜下血腫
くも膜より外側で硬膜の内側に血腫ができる疾患です。
頭部外傷後数カ月で発症するが、軽微な外傷でも起こり病歴上外傷がはっきりしないことがあります。
高齢者に多く、頭痛、片麻痺、意識障害、認知症などに呈します。
頭部CTやMRIで診断し、原則的に手術治療が行われます。
- 静脈洞血栓症
- 解離性脳動脈瘤
比較的若年の成人にみられます。
内膜の部分的破綻により、真の血管内腔から動脈壁内へ血液が漏出して形成されます。
椎骨脳底動脈に多く、くも膜下出血や脳虚血症状で発症し、出血例では再出血すると致命的になるのでトラッピングなど脳外科学治療が行われます。
非出血例は保存的に治療されます。
などがあります。
頭痛の鑑別診断には医療面接が最も重要です。
「いつから」「どこがどのように痛いか」「随伴症状があるか」を聞くことが必要です。
機能性頭痛はほとんど医療面接と簡単な診察で診断可能です。(一般身体所見と神経学的診察)
病名診断の第一歩は悪性頭痛か良性頭痛かの判断です。
症状のみから非典型的な症例は数多くあります。
ほんの少しでも症候性頭痛が疑われたなら最低限頭部CTは行うべきです。
【検査】
医療面接、診察で器質性疾患の疑いがある場合はまず頭部CT検査を行います。
血液検査、尿検査、心電図、X線、必要に応じて脳波、頭部MRIなどを行って診断を確定します。
【症例】
49歳男性。多忙な会社員。
緊張型頭痛で私の外来に通院していました。
その日もいつものように後頭部の頭重感を主訴に来院、前日突然後頭部がズキンと痛んだが、鎮痛剤を服用し軽快したそうです。
その日の朝も首を曲げたとき、後頭部がズキンと痛んだが、だんだん軽快してきたそうです。血圧、神経学的所見に全く異常はありませんでした。
何気なく「いつもの頭痛と比べてどうですか」と聞くと「ちょっと違います」とのことでした。
念のため緊急CTを撮ってみたら、くも膜下出血でした。その後は脳外科で治療を受け社会復帰されています。一言聞いていなかったらCTは撮らなかったらと思うと今でもどきっとします。
頭痛もちの患者様が頭痛を訴えたときは、必ずいつもの頭痛と違いはないか確認し、危険な頭痛を見逃さないように診察しています。
院長 下川 雅丈
▶日本神経学会認定 神経内科専門医名簿(埼玉県越谷市)




